食道がん治療
食道は (1)くび (2)むね (3)おなか の3領域にまたがる臓器であり、治療範囲が広くなるため、食道がんの治療は他臓器のがんと比べて複雑になります。したがって食道がんの標準的治療を提供するためには、専門的な知識と高度な技術が必要です。当院は日本食道学会が認定する、食道外科専門施設の1つです。
食道がんの治療法には内視鏡治療、手術、放射線治療、抗がん剤治療があり、これらを組み合わせて、患者さんごとに最も適した方法を計画します。比較的負担の大きい治療ですので、患者さんの全身状態に配慮することと、ご自身の希望をうかがうことも大切です。当院では胸腔鏡手術(腹臥位胸腔鏡下食道切除術)など、最新の治療法を取り入れながら、常に安全で質の高い治療をご提供できるよう心がけています。
1.胸腔鏡下食道切除
食道がんの手術では「くび」「むね」「おなか」の3ヵ所に手術操作が加わります。食道の大部分を切除して、くび・むね・おなかの3カ所にある「食道所属リンパ節」を取り除きます。食道を切除したあとには、再びごはんが食べられるように、胃を細長く切って、食道の代用とします。
食道がん手術の際に大事なことは、十分に「がんとその周囲の組織」を切除しつつ、温存可能な構造物をできるだけ温存することと考えています。それでも患者さんにとって負担が大きい手術であることはかわりません。当院では別項で示すように、多職種からなる医療チーム達と協力しながら、患者さんのサポートを行っています。
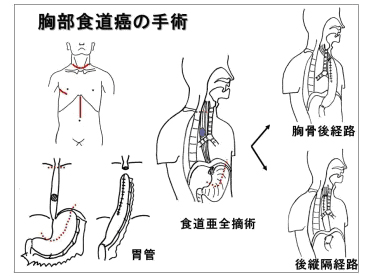
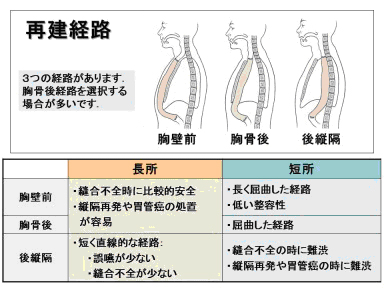
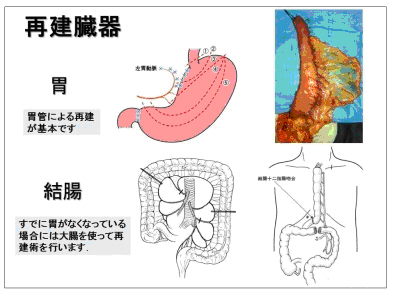
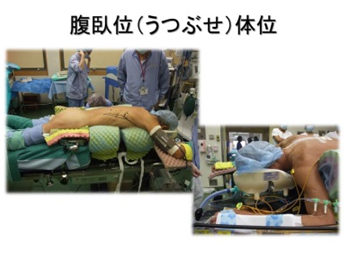
当院では2009年より胸腔鏡下食道切除術を導入しています。当初は左側臥位(左下横向き)でしたが、2011年からは腹臥位(うつぶせ)で行っています。これは数年前に本邦へ導入され、次第に全国へ普及しつつある術式です。胸腔鏡下手術の利点は「小さい傷で手術ができる」ことですが、それ以上の長所を有する手術であると考えています。
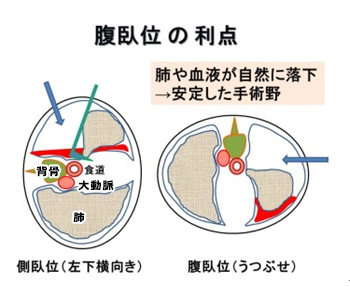
食道は身体の背中側に位置する臓器です。従来の横向き体位では、手術中に肺や血液が食道の表面をおおってしまい、手術操作の妨げとなっていました。一方、うつぶせ体位では、これらが腹側(下方)に落ちこむため、良好で安定した手術視野を長時間維持できすようになりました。さらに、最近は鏡視下手術用の内視鏡機器がハイビジョン仕様となり、肉眼ではみえないような、微細な血管や神経を観察することでできるようになりました。このため、とても繊細な手術が可能となっています。
2.化学放射線療法とサルベージ手術
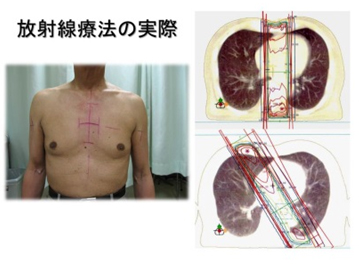
化学放射線療法は、治癒をめざす治療法の1つです。現在、表在癌に対しては、手術に近い治療成績が報告されています。もっともこの成績は純粋に化学放射線療法単独のものではではなく、化学放射線療法では完治しなかったために手術や内視鏡による追加治療(これをサルベージ治療と呼びます)が行われた症例が2~3割含まれていることには注意は必要です。
現在、当院では、放射線治療を放射線治療医が行い、同時に行う化学療法と全身の管理を消化器外科医が行っています。化学放射線療法の治療期間は約6週間です。
化学放射線療法を行った結果として、食道がんが治りきらないか、あるいは一度治ったけれども同じ部位に再発した場合には、可能であれば手術(または内視鏡治療)を計画します。これをサルベージ手術と呼びます。サルベージ手術は通常よりも術後合併症の多い手術となります。サルベージ手術に際しては安全性をより重視しながら、根治性とのバランスをはかることが大切と考えています。
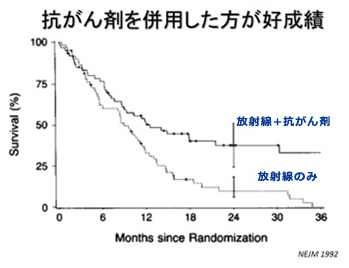
放射線治療は化学療法と併用することで、効果が高まることがわかっています。しかし、身体への負担も大きくなるため、ご高齢の方や全身が衰弱されている方には、放射線治療単独で治療を行うことも少なくありません。

3.オーダーメード治療
当院は日本食道学会による「食道癌診断・治療ガイドライン」に準拠して治療を行っています。一方、実際には同じ進行度3期であっても、リンパ節転移が多数ある場合、大動脈など重要臓器にがんが浸潤している場合、高齢の場合、体力が著しく低下している場合 などには、少し工夫を加えて治療計画を立てる必要があります。実際の臨床において、そのようなケースは少なくありません。
できるだけ高い治癒率の治療を選択しますが、強力な治療は同時に身体への負担も大きくなります。正確な医学的情報を提供しながら、医師と患者さんがよく相談して治療方針を決めていくことが大切であると考えています。
4.チーム医療
食道がんの治療では、専門的な知識や技術の必要な場面が多くあります。それは医師だけでなく、コメディカルを含めた医療チーム全体に求められるものです。ある程度の経験も大切です。全体の患者数が少ないこともあり、食道がんは基幹病院に集約して治療を行うことの有効性が報告されている疾患の1つです。
当院の医療チームを紹介します。治療方針を決める際には、消化器内科医、消化器外科医、放射線科医、時に頭頸部外科医が入って検討を行います。手術は、消化器外科チームと頭頚部外科チームが分担して行い、必要に応じて、形成外科医、呼吸器外科医、心臓血管外科医が協力しています。
全身管理には麻酔医と消化器外科医が主に行いますが、多職種(医師、看護師、薬剤師、理学療法士などコメディカルのスペシャリスト)の充実した医療チームがそれをサポートしています。例えば理学療法チームでは、術前トレーニングはもちろん、術後は手術直後のICU在室中から治療を開始します。栄養サポートチーム、嚥下(飲み込み)サポートチーム、口腔ケアチーム、感染対策チーム などとも緊密に連携をとりながら、早期の回復を目指します。
食道がん治療は、身体に大きな負担がかかる治療で,退院後に体力が低下される方もおられます。治療後10年目における生活の質の高さも大切と考えています。
5.緩和的治療
食道がんは進行した状態で発見されることが多いため、治療を開始する段階ですでに治るのが難しいケースも少なくありません。
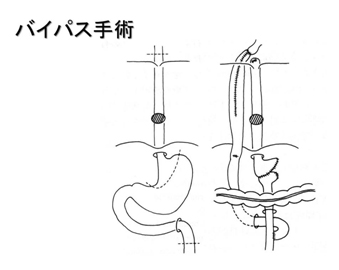
こういった場合、治療の目的は「より良い状態で、より長く生きること」だと考えます。より長く生きるためには、化学療法、放射線療法を効果的に使用することが重要です。一方、より良い状態で生きるために、さらにほかの治療手段が必要になるときがあります。食道がんでは、食物の通過障害や食道気道瘻(食道と気管に孔があいて交通した状態)が問題になる場合があります。当院では、食道バイパス手術、食道ステント、気道ステント、在宅輸液療法といった方法も用いながら、それぞれの患者さんに合った治療を行わせていただいています。また、痛みに対しては、緩和ケアチーム、薬剤師、がん看護専門ナース、放射線治療医などと協力して治療にあたっています。