脳腫瘍とは
頭の中に発生する腫瘍のことを総称して脳腫瘍と呼びます。頭の中にもともとある細胞から発生する原発性脳腫瘍と、体の他の部位に発生した癌が転移してできた転移性脳腫瘍とに分けられます。
原発性脳腫瘍の中には、脳そのものから発生する腫瘍(脳実質内腫瘍)と、脳を包む膜や脳神経、下垂体などから発生し脳を圧迫するように発育する腫瘍(脳実質外腫瘍)のふたつがあります。なかには良性の物もあれば悪性の物もあります。原発性脳腫瘍の発生頻度は、人口10万人当たり年間10~12人と言われています。脳腫瘍は子供からお年寄りまで様々な年代に生じます。原則として、手術で摘出する必要がありますが、専門的知識と高度な技術が必要です。
脳腫瘍の種類
- 原発性脳腫瘍
脳実質から発生する腫瘍:グリオーマ、リンパ腫など…悪性が多い
脳実質外から発生する腫瘍:髄膜腫、聴神経鞘腫、下垂体腺腫など…良性が多い - 転移性脳腫瘍
癌の転移…悪性が多い
脳腫瘍は、大別して二つに分けられます。
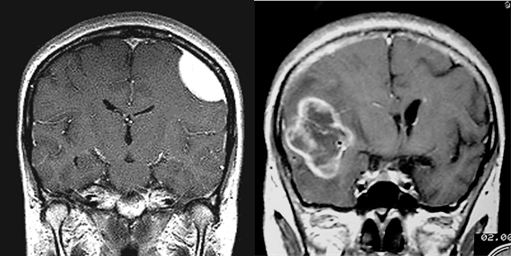
左の脳腫瘍は脳の外、脳を覆う髄膜というところから発生しています。特徴は、脳との境界がはっきりしていて、脳そのものは壊さずに、圧迫していくことです。
右の脳腫瘍は、脳の中から発生しています。特徴は、脳との境界線があいまいで、脳そのものを破壊しながら大きくなることです。
脳腫瘍の症状
脳腫瘍の基本症状は、
① 頭蓋内圧亢進症状
② 局所症状
③ けいれん発作 の3つです。
頭蓋内圧亢進症状
まず①の頭蓋内圧亢進症状について。
脳は頭蓋骨という固い入れ物の中にあります。脳腫瘍は頭蓋骨の内側に生じるため、腫瘍が大きくなってくると頭蓋骨の内側の圧力が上昇します。そのため、頭が痛い(頭痛)、吐く(嘔吐)、目がかすむ(視力障害)といった、腫瘍の種類に関係なく共通した症状があらわれます。これは頭蓋内圧亢進症状と呼ばれます。特に、早朝頭痛と言われるような起床時に強い頭痛を訴える場合や、食事とは無関係に悪心を伴わずにいきなり吐く場合などは、脳腫瘍による頭蓋内圧亢進が疑われます。
局所症状
②の局所症状とは、
脳腫瘍の発生した部位の神経の働きが障害されて、その場所によって症状は異なります。運動神経のセンター(運動野)が障害されれば顔や手足の運動麻痺、ことばのセンター(言語野)が障害されれば失語症(しつごしょう)、目から入った信号が通る神経が障害されれば視力・視野障害、などの症状が出ます。また、下垂体に腫瘍が発生すると、ホルモンの過剰又は欠乏による症状(無月経・顔貌や体型の変化など)も出現します。
けいれん発作
③のけいれん発作も、脳腫瘍の初発症状として重要です。
腫瘍が大脳に発生した場合、近くの神経細胞を刺激することによって生じます。大人になってから初めてけいれん発作が生じたら、脳腫瘍を疑う必要があります。
脳腫瘍の症状
- 頭蓋内圧亢進症状:頭痛、嘔吐、視力障害、意識障害
- 局所症状
(1)大脳の症状:運動麻痺、感覚障害、失語、視覚の異常、認知症、記憶障害
(2)小脳の症状:運動失調、めまい、嘔吐
(3)脳幹・脳神経症状:物が二重に見える(複視)、顔面の運動・知覚障害、顔面の痛み(三叉神経痛)、呂律(ろれつ)が回らない(構音障害)
(4)視神経の症状:視力低下、視野障害
(5)ホルモン障害 - けいれん発作
脳腫瘍の診断
症状などから脳腫瘍を疑った場合、CTやMRIなどの画像検査を行うことにより、脳腫瘍があるかどうか?、どの場所にあるのか?、悪性度はどうか?など、診断することができます。
当院には、マルチスライスCT装置など3台と、超高磁場のMRI装置が2台あり、緊急を要する場合には、24時間直ちに撮影することが可能です。
また、当院にはPET(ポジトロン断層法)装置がありますので、悪性が疑われる場合には、手術による摘出をするかどうかを決めるために、悪性度の推定診断ができ、その後の治療計画に役立てることができます。
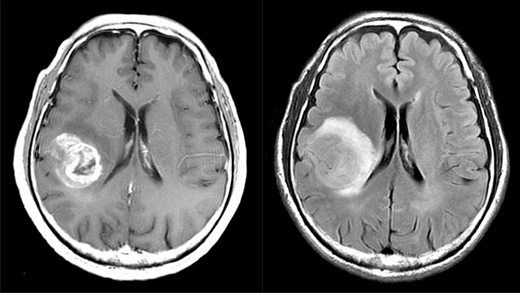
腫瘍は、正常脳に比べて血流が豊富なため、造影剤を投与すると、白く染まってきます。また、腫瘍により圧迫を受けた脳にはむくみ(浮腫)が生じます。左のMRI画像で白い塊が腫瘍です。右の図では黒い腫瘍の周囲の淡く白く写る部分が浮腫の部分です。浮腫が生じている部分の神経機能は低下するので、さまざまな局所症状がでます。
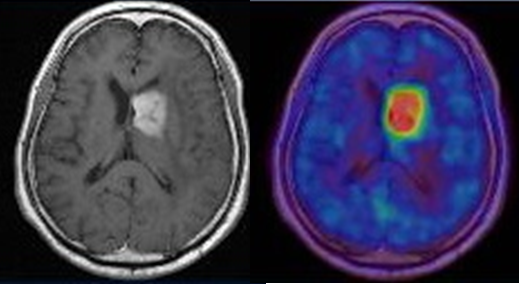
左は、MRIで発見された脳腫瘍です。右は、同じ患者さんのPET画像です。悪性度の高い腫瘍では、細胞のエネルギー消費が高くなり、腫瘍の部分が赤く染まります。
脳腫瘍の治療
脳腫瘍が大きくなってくると、腫瘍周囲の脳機能を障害し様々な症状が出てくるとともに、生命にかかわる頭蓋内圧亢進が生じてきますので、たとえ良性腫瘍であったとしても腫瘍の部位、大きさにより命を左右しかねないのが脳腫瘍の特徴です。
治療方法は、基本的に手術による腫瘍摘出です。
目的は、腫瘍を取り除くことによって、
(1)現在、既に出現している症状を軽減し、
(2)今後増悪していく可能性の高い症状、近い将来生じると考えられる様々な症状が出るのを防ぐこと、
(3)生命予後を延長すること、
の3つです。
腫瘍の性質によっては、手術のあとに、放射線治療や化学療法などの補助療法を組み合わせて行うことがあります。
治療方法は、腫瘍の種類、発生した部位によって異なってきますので、各腫瘍の項目を参照してください。
代表的な脳腫瘍
(1)髄膜腫(ずいまくしゅ)
どんな腫瘍か?
脳腫瘍の中では最も頻度の高い良性腫瘍です。ゆっくり大きくなってくるので、症状がでにくく、かなりの大きさになってから見つかることもあります。脳ドックで偶然に見つかることもあります。
治療法
手術摘出が原則ですが、場所や大きさによっては放射線治療も可能な場合があります。
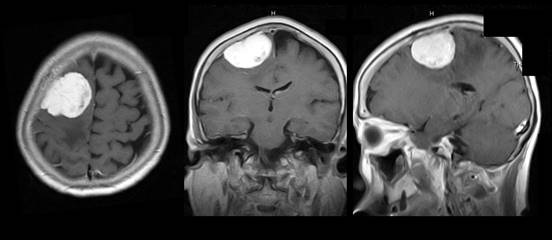
髄膜腫のMRI画像。頭蓋骨のすぐ内側の髄膜から発生してダンゴ状に大きくなり、脳に食い込んで、脳を圧迫しています。圧迫された部位に運動神経のセンターがあるために、運動麻痺がでますが、腫瘍を摘出すれば改善します。
(2)下垂体腺腫(かすいたいせんしゅ)
どんな腫瘍か?
脳の中にあるホルモンのコントロールセンターを下垂体と呼びます。下垂体腺腫は、ここに発生する良性の腫瘍です。ホルモン異常、あるいは視力低下、視野の障害で発症します。
治療法
手術摘出が原則ですが、開頭せずに内視鏡で摘出する方法がより身体的負担が少ないので、最近は内視鏡手術が主流になっています。当院には、高画質の内視鏡装置があり、ふたりの神経内視鏡技術認定医が手術を行います。
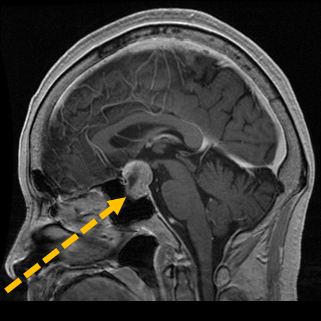
鼻の孔から点線のルートで、頭蓋骨の底に穴をあけて腫瘍に到達して、腫瘍を取り出します。まるでボトルシップを作成するような精密な作業が必要です。
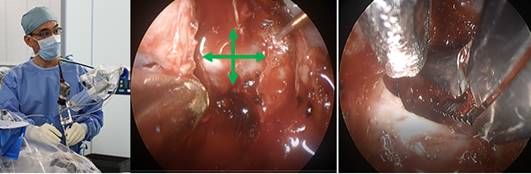
術者の手元にあるカメラの先端は細長い筒状になっていて、患者さんの鼻の孔に挿入され、その先端は、頭蓋骨の底まで達しています。
まず、頭蓋骨の底の骨にドリルで小さい穴をあけます。そして、柄が細く長い専用の器具を用いて腫瘍を摘出していきます。
術者は、ハイビジョンモニターに映し出される内視鏡の視野を見ながら手術を行います。
(3)聴神経鞘腫(ちょうしんけいしょうしゅ)
どんな腫瘍か?
聴神経に発生する良性の腫瘍です。聴力の低下や、時に、突発性難聴で発症することもあります。
治療法
手術摘出が原則です。ただし、大きさによっては放射線治療も可能な場合があります。
手術では、脳神経や脳血管を損傷しないよう、高度な技術が必要です。経験と精度の高い神経モニタリング装置の併用により、合併症の発生を抑え安全性の高い手術を行います。
また、神経内視鏡を用いることにより、頭蓋骨を削る範囲を小さくして、より低侵襲な手術を行います。詳しくは神経内視鏡のページで。
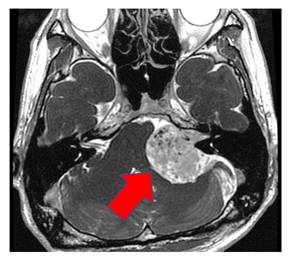
大きな腫瘍が脳幹、小脳を強く圧迫して、変形している様子がわかります。ここまで大きくなると、放射線治療は困難ですので、手術による摘出を行います。
顕微鏡-内視鏡ハイブリッド手術・・・安全に全摘出を行うために
聴神経鞘腫は、頭蓋骨の内側に空く、内耳道と呼ばれる小さな穴の中から発生します。この中の腫瘍まで完全にとりきらないと、再発する可能性が高いと言われます。しかし、この穴の奥は、術者からは死角になるため、腫瘍を完全に摘出するために、この骨の穴の横の骨を削って奥を覗く必要があります。
骨を削る際には、回転式ドリルを用いることが多いのですが、ドリルは神経を損傷する危険性があります。そこで、私たちは高出力の超音波を発生する装置で非回転式の最新の器具を用いることによって、神経損傷のリスクを下げています。
それでも、頭蓋骨を削ることによって、三半規管を損傷したり、術後に髄液が穴から漏れる(髄液漏)といった合併症を引き起こすリスクもあります。つまり骨を削ること自体に神経障害のリスクがあるので、私たちは、骨を削らなくても穴の中が覗けるように、内視鏡を併用して、顕微鏡-内視鏡ハイブリッド手術という新しい方法も用いています。
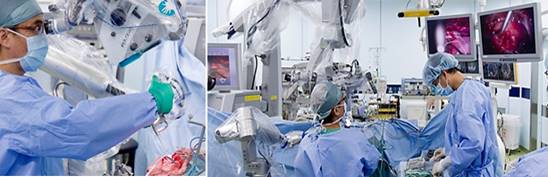
術者は、ふたつのモニターに映し出される顕微鏡画面と内視鏡画面を同時に観察して腫瘍を摘出します。
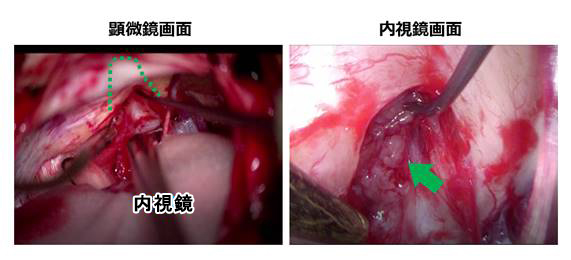
左の写真が通常の顕微鏡の画面ですが、内耳道(緑の点線)の中は死角になって覗くことができません。右の画面は、同時に用いている内視鏡の画面ですが、内耳道の奥まで覗くことができて、まだ残っている腫瘍が見えます(矢印)
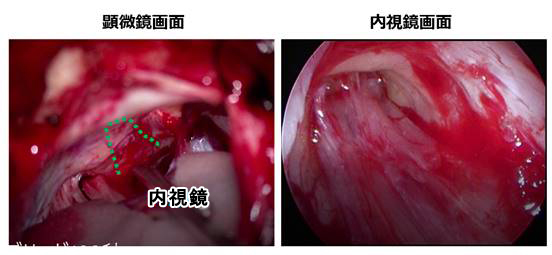
右の内視鏡の画面でみると、内耳道の中に残っていた腫瘍は完全に摘出できました。
参考文献
Ichikawa T,et al. Hybrid Microscopic-Endoscopic Surgery for Craniopharyngioma in Neurosurgical Suite: Technical Notes. World Neurosurg. 2016 Jan;85:340-8.e1.
https://www.ncbi.nlm.nih.gov/pubmed/26341433
(4)グリオーマ
どんな腫瘍か?
脳の中に発生する悪性腫瘍です。悪性の度合いは様々で、比較的ゆっくりと大きくなるものから、急速に大きくなるものまであります。この腫瘍の治療は日進月歩であり、専門的な知識を持った脳腫瘍のエキスパートによる治療が必要です。
治療法
まず、手術摘出を行い、引き続いて放射線治療や化学療法を行います。手術では、周囲の脳神経を傷つけないように、ナビゲーション装置や、覚醒手術、神経モニタリングなどを併用して、安全に最大限の摘出ができるようにします。当院では、最新の交流電場療法もいちはやく導入しています。
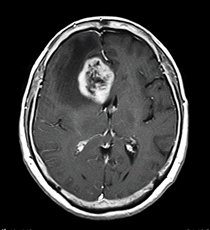
右の大脳半球の前頭葉に腫瘍が発生しています。周囲の脳神経を圧迫し、左半身に運動麻痺が生じます。
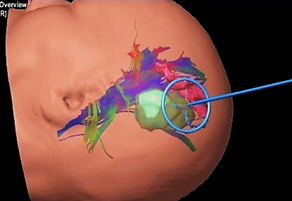
術前に撮影した画像をもとに、コンピューターシミュレーションを行って、腫瘍をどのように摘出するか計画をたてます。緑色の塊が腫瘍で、繊維の束のように見えるところが、その近くにある運動神経です。
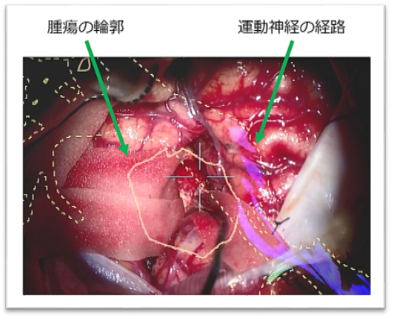
手術中は、腫瘍と運動神経の位置を術野に映し出して、正常な神経を傷つけないように精度の高い摘出手術を行います。
脳腫瘍の覚醒手術
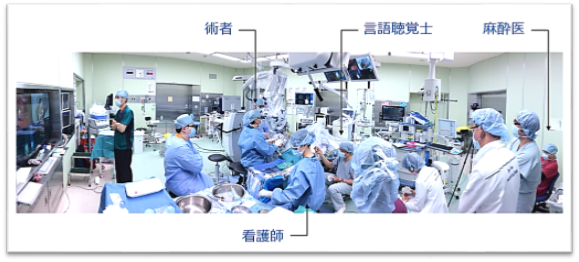
脳の中には、言語機能を司るセンターがあります。その近くに発生した脳腫瘍を摘出する場合、あやまって言語のセンターを傷つけないようにしなければいけません。しかし、言語のセンターがどこにあるか、見た目だけではわからないので、手術中に患者さんと会話をしながら、言語のセンターを探しだします。そして、言語のセンターを傷つけないように腫瘍を取り除いていきます。
この手術には、脳神経外科医、麻酔科医、言語聴覚士、看護師のチームワークによる、高度な技術と安全管理が必要とされますので、ノウハウのある限られた施設でしか行うことができません。
詳細は、こちらのページをご覧ください。


